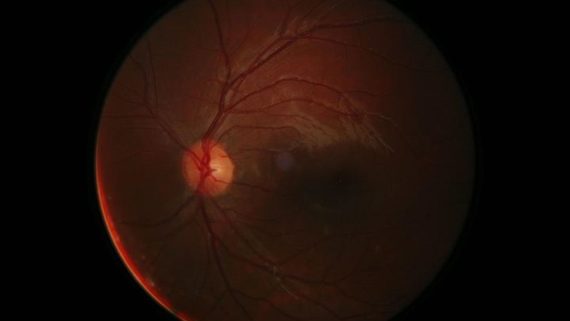
Per quanto riguarda i sintomi,della rottura retinica, mentre non è avvertibile alcun tipo di dolore fisico, diventa sempre più frequente la visione di fasci luminosi improvvisi (fotopsie) e/o di corpuscoli scuri (simili a punti neri).
Quando il distacco è ormai in fase avanzata, la vista (intesa come gradi di diottria) subisce un rapido peggioramento e il paziente vede come una tenda che oscura una porzione dell’occhio.
La localizzazione di questa sorta di “sipario”, peraltro, è diametralmente opposta rispetto alla sede reale del distacco: se la tenda sembra coprire la parte superiore, è situata nella zona inferiore dell’occhio e viceversa.
Le terapie dipendono dal tipo di distacco che si ha di fronte. Se è “essudativo”, l’unica possibilità a disposizione è combattere la patologia che, nel caso specifico, ha cagionato il distacco. Qualora, invece, si tratti di distacco “tradizionale”, è necessario ricorrere alla chirurgia: si eseguirà una “vitrectomia” e un “peeling” (una sorta di “ripulitura”), al fine di asportare le membrane appena formate e tamponare la parte interna con gas e olio di silicone. Per il tipo più frequente di distacco, quello “regmatogeno”, in medicina sono state sperimentate con successo numerose tecniche, anche in questo caso invasive.
Tra queste, ricordiamo il cerchiaggio e/o piombaggio sclerale (cui si ricorre con maggiore frequenza per distacchi della tipologia in esame), la vitrectomia e la retinopessia con gas. Tutte vengono praticate generalmente in anestesia totale e sono seguite spesso da un ricovero ospedaliero di uno o due giorni e da un periodo di bendaggio dell’occhio. Il recupero della vista è l’esito favorevole della stragrande maggioranza degli interventi eseguiti in modo tempestivo.
Le rotture retiniche sono sempre da trattare con argon laser, anche se senza sintomi soggettivi.
Spesso vengono scoperte per caso durante una visita oculistica di controllo.
Questo studio è, dal 1984, attrezzato di argon laser per trattare rotture e degenerazioni retiniche, cause di distacco retinico.
In ogni caso è da sottolineare che, ancor più che per altre malattie, la prevenzione è l’unico modo per favorire la completa guarigione da una patologia che, se trascurata, può portare perfino alla cecità.
Grazie a controlli periodici da uno specialista (da compiersi con distanza temporale ravvicinata in presenza di elementi predisponenti, come un’elevata miopia di base), è possibile intervenire tempestivamente e bloccare uno dei principali fattori scatenanti del distacco di retina: la presenza di fori nel tessuto retinico o di semplice indebolimento in micro zone del medesimo.
In questi casi, spesso, è consigliabile il ricorso al laser che, circoscrivendo le aree colpite con lievi scottature, impedisce il propagarsi della lesione o dell’indebolimento dell’intera superficie retinica.
Noi dello studio Rapisarda Oculisti ci occupiamo di effettuare tutti gli esami per prevenire o per curare le rotture retiniche. Contattaci per una visita.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
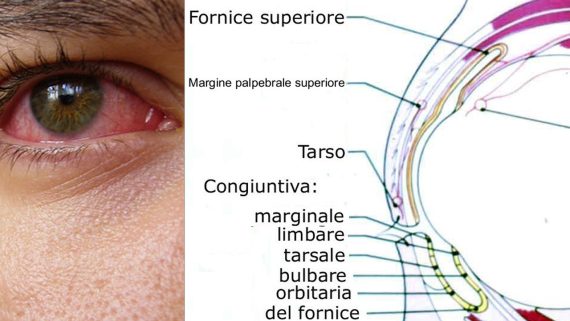
La congiuntivite è un’infiammazione della congiuntiva, la membrana trasparente che ricopre la parte bianca dell’occhio (sclera) e la superficie interna delle palpebre. È una delle malattie oculari più comuni; può manifestarsi in forma acuta o cronica.
Quali sono le cause?
Le cause della congiuntivite possono essere varie, ma le più frequenti sono: infezioni oculari (dovute a batteri, virus, funghi o parassiti), allergie, sostanze chimiche (cosmetici, farmaci, fattori ambientali) e agenti fisici di varia natura (tra cui l’esposizione eccessiva al sole e alle altre radiazioni).
Quali sono i suoi sintomi?
Lacrimazione eccessiva, bruciore, sensazione di avere sabbia negli occhi ovvero (sensazione di corpo estraneo), secrezione (gli occhi tendono ad “appiccicarsi”) e fotofobia.
Quali sono i suoi segni?
Occhi rossi, gonfiore più o meno accentuato della congiuntiva e delle palpebre.
Qual è la terapia?
Varia a seconda del tipo di congiuntivite. Generalmente si ricorre a colliri (terapie topiche) e, più raramente, a medicinali assunti per bocca (per via sistemica). In caso di congiuntivite batterica la terapia è a base di colliri antibiotici; nel caso di congiuntivite allergica si ricorre a colliri antistaminici e cortisonici, che possono essere associati all’utilizzo di lacrime artificiali e agli antistaminici per bocca. È importante, comunque, che il tipo esatto di patologia venga diagnosticato da un oculista.
Come si manifesta la congiuntivite infettiva?
La forma infettiva della congiuntivite può essere accompagnata da lieve febbre, tosse, mal di gola e rigonfiamento delle ghiandole linfatiche (ai lati del collo). È fondamentale l’igiene accurata delle mani; occorre, inoltre, cambiare frequentemente la federa del cuscino ed evitare contatti ravvicinati con altre persone, in modo da non contagiare l’infezione. In ogni caso, bisogna tenere presente che il rischio di trasmetterla è molto elevato (come avviene nel caso del comune raffreddore o dell’influenza).
Che forme esistono di congiuntivite allergica?
Le forme allergiche possono essere di due tipi: stagionali o croniche. Nel primo caso occorre agire preventivamente (prima che l’allergia si presenti) ed è importante recarsi dal proprio oculista, che appronterà una terapia di profilassi per ridurre i sintomi nella fase acuta della malattia; può essere anche opportuno consultare un allergologo, che potrebbe prescrivere una terapia desensibilizzante. Ci sono però forme di congiuntivite allergica i cui sintomi sono localizzati solo nell’occhio, per cui è difficile scoprire l’agente che causa la malattia; in questo caso persino i test allergometrici cutanei potrebbero dare esito negativo, anche se in linea di massima è consigliabile farvi ricorso. Inoltre esistono al giorno d’oggi anche speciali test del sangue (basati su un prelievo) che consentono di sapere a cosa si è allergici (pollini, acari della polvere, ecc.).
Cos’è la congiuntivite attinica?
Si tratta di una forma di congiuntivite provocata dai raggi solari o da altre forme di radiazione. Per evitare di contrarla è, quindi, importante utilizzare occhiali con filtri per i raggi ultravioletti. La congiuntivite attinica è più frequente al mare, sulla neve e dopo l’esposizione a lampade abbronzanti: per questa ragione in tutti questi casi è fondamentale proteggere gli occhi adeguatamente con occhiali scuri a norma di legge e mascherine. In caso di congiuntivite bisogna evitare di andare al mare o in piscina.
Si possono usare le lenti a contatto se si ha una congiuntivite?
In caso di congiuntivite non si devono usare le lenti a contatto, almeno fino a quando non si è guariti completamente. Nel caso in cui si fosse affetti da congiuntivite infettiva, è fondamentale buttare le vecchie lenti nonché il contenitore che si è utilizzato e il liquido di conservazione. Nel caso in cui non lo si facesse, vi sarebbe il fondato rischio di infettarsi nuovamente.
Noi dello studio Rapisarda Oculisti ci occupiamo di effettuare tutte le diagnosi e le tarapie citati in questo articolo e attraverso esami riusciamo a studiare questo tipo di patologia oculare. Contattaci per una visita.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
Come detto nell’articolo precedente il Foro Maculare è un difetto a tutto spessore del tessuto retinico che interessa la regione centrale della retina (la fovea, a sua volta al centro della macula); è caratterizzato da un sollevamento circoscritto della retina neurosensoriale (foglietto retinico interno composto da neuroni recettori della via visiva). Oltre i 50 anni di età l’incidenza è di 3 casi su 1000. È prevalente più frequente nel sesso femminile e interessa un solo occhio (78-90% dei casi).
Ma Quali sono i sintomi? Come effettuare la diagnosi? Quale terapia seguire?
I Sintomi presentano un calo del visus prevalentemente da vicino, macchia scura centrale (scotoma) e visione deformata delle immagini (metamorfopsie). Alcune volte non ci sono sintomi.
La Diagnosi avviene attraverso l’esame del fondo oculare. Tuttavia, l’esame indispensabile e non invasivo per studiare le caratteristiche del foro maculare è l’OCT (Tomografia a Coerenza Ottica). Quest’esame consente, attraverso un’analisi quantitativa, di misurare lo spessore retinico e il diametro del foro, permettendo di classificare i vari stadi e, quindi, di valutare l’evoluzione della malattia. Inoltre, tra le metodiche diagnostiche strumentali è stata inserita recentemente la microperimetria, esame non invasivo che ha consentito di migliorare l’approccio chirurgico e prognostico (che analizza la sensibilità retinica della macula, la zona della retina deputata alla visione centrale).
La Terapia da eseguire è esclusivamente chirurgica e consiste nell’asportazione del corpo vitreo, con rimozione delle membrane epiretiniche (vedere scheda sul Pucker), affinché si riappiani il foro maculare e si risolva il sollevamento dei suoi margini.
Noi dello studio “Rapisarda Oculisti” da sempre ci occupiamo di patologie come il “Foro Maculare” e di curare e diagnosticare le più complesse patologie dell’occhio e della vista. Inoltre siamo dotati di attrezzature moderne nel campo dell’oftalmologia oculistica con i quali, insieme alla nostra esperienza, effettuiamo approfonditi esami dell’occhio e della vista per una corretta diagnosi di eventuali malattie o patologie presenti.
L’uveite è un’infiammazione di parte o di tutta la tunica media (vascolare) dell’occhio. Il termine si riferisce, inoltre, all’infiammazione che interessa le altre tuniche (sclera, cornea e retina).
Utile identificare l’uvea come componente della tunica media, la sua funzione è prettamente vascolare; da qui il motivo dei frequenti fenomeni infiammatori che la colpiscono. Le uveiti si distinguono mediante una classificazione anatomica in:
• Uveiti anteriori: sono le più frequenti, la loro eziologia è spesso autoimmunitaria, vi è una forte correlazione con l’HLAB27, un antigene di frequente riscontro in artrite reumatoide, Malattia di Crohn, rettocolite ulcerosa e spondilite anchilosante. A seconda del tratto colpito si distinguono in iriti (iride), cicliti (corpo ciliare), iridocicliti (entrambi) o cheratouveiti. Tra le anteriori -in genere- vanno inserite anche le cosiddette uveiti focali, originate nella maggior parte dei casi da granulomi dentari (altrimenti detti lisi periapicali) che, anche se silenti, ma non curati, possono diffondere in circolo una infezione che si localizza nell’uvea.
Il paziente riferisce dolore, fotofobia, lacrimazione e annebbiamento visivo. All’esame obiettivo mediante lampada a fessura si può osservare iperemia pericheratica congiuntivale per congestione vasale, edema corneale, pigmenti depositati sulla superficie della cornea, fino ad un quadro grave di cheratopatia a bandelletta (opacità orizzontali da lesioni della lamina di Bowman); la camera anteriore risulta ripiena di liquido torbido per la presenza di cellule infiammatorie con effetto Tyndall positivo. L’iride risulta congestionata, con pupilla in miosi, noduli sulla superficie, sinechie (aderenze) pupillari (fino alla completa seclusione pupillo-cristallina), occlusione fibrinosa della pupilla, fino all’atrofia della stessa. Il cristallino presenta sulla membrana cristalloide anteriore dei pigmenti e depositi per rottura delle sinechie, oltre che cataratta secondaria complicata, che determina opacità. Il Corpo vitreo risulta opaco per la flogosi e l’IOP (pressione endooculare) è in ipotono o in ipertono.
• Uveiti posteriori (o coroidite): il paziente riferisce dolore profondo moderato, miodesopsie, morfodesopsie, scotomi, annebbiamento, iperemia pericheratica, fotofobia e lacrimazione. All’esame obiettivo si osserva un’essudazione vitreale, alterazioni corioretiniche e quadro di vasculite retinica.
• Uveiti intermedie: abbastanza enigmatiche, dolore lieve con miodesopsie e annebbiamento visivo. Si verifcano solo alterazioni vitreali, fino a casi gravi di degenerazione maculare.
• Panuveiti
Lo studio Rapisarda Oculisti da sempre si occupa di patologie come l’Uveiti e di risolvere tale patologia nella maggior parte dei casi.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita