Il Campo Visivo si può definire come la porzione di spazio che un occhio immobile percepisce di fronte a sè.
Il C.V. normale si estende oltre i 90° temporalmente, 60° nasalmente e superiormente e circa 70° inferiormente, assumendo così una sorta di forma OVOIDALE.
Un difetto campimetrico è rappresentato da qualsiasi alterazione della forma normale del campo visivo.
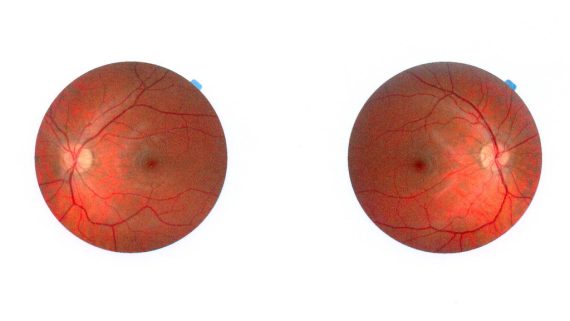
Nel campo visivo normale esistono inoltre alcuni punti caratteristici: uno di questi è la cosiddetta “Macchia Cieca” localizzabile intorno ai 10°- 20° temporali che individua il punto di origine del nervo ottico (papilla ottica) privo di fotorecettori per la presenza delle guaine mieliniche che ricoprono il nervo. In alcune patologie la Macchia Cieca può risultare allargata rispetto alle sue normali dimensioni (glaucoma, neurite, papillite).
In genere nella vita normale non si percepisce questo piccolo punto di non visione grazie alla sovrapposizione binoculare dei due campi visivi dei due occhi. L’analisi del campo visivo oltre che in Oftalmologia per lo studio delle sofferenze retiniche causate da glaucoma, diabete, rotture retiniche ecc. è molto importante anche per il Neurologo in quanto gli permette di visualizzare i danni alle vie ottiche retro-bulbari, chiasmatiche, retrochiasmatiche fino alla corteccia visiva provocati da patologie ischemiche, tumorali, traumatiche e neurologiche di vario tipo.Tornando all’ambito prettamente oftalmologico si può dire che l’esame del campo visivo è l’esame fondamentale, insieme alla misurazione del tono oculare, da effettuare periodicamente (le linee guida della società mondiale del glaucoma raccomandano l’ esecuzione di quattro esami nel primo anno dalla diagnosi e di 2 esami negli anni successivi, nello studio dell’andamento del glaucoma.
Sappiamo inoltre che le alterazioni del campo visivo in questa patologia si evidenziano dopo anni dall’insorgenza del glaucoma cronico non curato ed è quindi importante intervenire prima che questi deficit si manifestino.
Prenota un appuntamento per questo esame
Per quanto riguarda i sintomi,della rottura retinica, mentre non è avvertibile alcun tipo di dolore fisico, diventa sempre più frequente la visione di fasci luminosi improvvisi (fotopsie) e/o di corpuscoli scuri (simili a punti neri).
Quando il distacco è ormai in fase avanzata, la vista (intesa come gradi di diottria) subisce un rapido peggioramento e il paziente vede come una tenda che oscura una porzione dell’occhio.
La localizzazione di questa sorta di “sipario”, peraltro, è diametralmente opposta rispetto alla sede reale del distacco: se la tenda sembra coprire la parte superiore, è situata nella zona inferiore dell’occhio e viceversa.
Le terapie dipendono dal tipo di distacco che si ha di fronte. Se è “essudativo”, l’unica possibilità a disposizione è combattere la patologia che, nel caso specifico, ha cagionato il distacco. Qualora, invece, si tratti di distacco “tradizionale”, è necessario ricorrere alla chirurgia: si eseguirà una “vitrectomia” e un “peeling” (una sorta di “ripulitura”), al fine di asportare le membrane appena formate e tamponare la parte interna con gas e olio di silicone. Per il tipo più frequente di distacco, quello “regmatogeno”, in medicina sono state sperimentate con successo numerose tecniche, anche in questo caso invasive.
Tra queste, ricordiamo il cerchiaggio e/o piombaggio sclerale (cui si ricorre con maggiore frequenza per distacchi della tipologia in esame), la vitrectomia e la retinopessia con gas. Tutte vengono praticate generalmente in anestesia totale e sono seguite spesso da un ricovero ospedaliero di uno o due giorni e da un periodo di bendaggio dell’occhio. Il recupero della vista è l’esito favorevole della stragrande maggioranza degli interventi eseguiti in modo tempestivo.
Le rotture retiniche sono sempre da trattare con argon laser, anche se senza sintomi soggettivi.
Spesso vengono scoperte per caso durante una visita oculistica di controllo.
Questo studio è, dal 1984, attrezzato di argon laser per trattare rotture e degenerazioni retiniche, cause di distacco retinico.
In ogni caso è da sottolineare che, ancor più che per altre malattie, la prevenzione è l’unico modo per favorire la completa guarigione da una patologia che, se trascurata, può portare perfino alla cecità.
Grazie a controlli periodici da uno specialista (da compiersi con distanza temporale ravvicinata in presenza di elementi predisponenti, come un’elevata miopia di base), è possibile intervenire tempestivamente e bloccare uno dei principali fattori scatenanti del distacco di retina: la presenza di fori nel tessuto retinico o di semplice indebolimento in micro zone del medesimo.
In questi casi, spesso, è consigliabile il ricorso al laser che, circoscrivendo le aree colpite con lievi scottature, impedisce il propagarsi della lesione o dell’indebolimento dell’intera superficie retinica.
Noi dello studio Rapisarda Oculisti ci occupiamo di effettuare tutti gli esami per prevenire o per curare le rotture retiniche. Contattaci per una visita.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
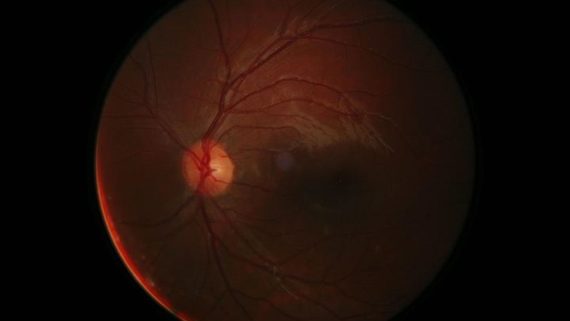
La retina è un sottilissimo strato di tessuto nervoso e sensibile alla luce che ha la funzione di permettere la focalizzazione delle immagini e inviare i messaggi visivi alla corteccia del cervello, mediante il tramite del nervo ottico.
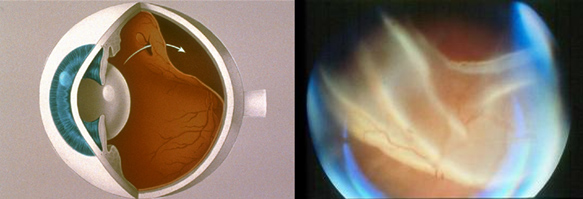
Normalmente la retina aderisce strettamente alla parete interna dell’occhio; quando intervengono fenomeni patologici, come una o più rotture di tale pellicola, quest’ultima tende piano piano a staccarsi, con un andamento solitamente dall’alto verso il basso.
In medicina è stata riscontrata la presenza di tre tipologie di distacco di retina.
Il tipo più diffuso è quello detto “regmatogeno”: questo deriva da una degenerazione della retina che, gradualmente, ne determina la rottura o la lacerazione.
A tale fenomeno consegue una perdita di aderenza della retina con l’epitelio pigmentato, il tessuto deputato a nutrire la retina stessa: tra quest’ultima e la superficie interna dell’occhio, infatti, si va a incanalare la sostanza gelatinosa racchiusa nell’occhio, detta “vitreo”, la quale, appunto, riesce a filtrare attraverso le lacerazioni della retina.
Decisamente meno frequente è il distacco “trazionale” (che non di rado colpisce i malati di diabete), il quale si verifica quando dei lembi di tessuto fibro-vascolare, situati all’interno dell’occhio, iniziano ad esercitare sulla retina una forza centrifuga, che, a lungo andare, tende a generare lo scollamento di cui trattasi.
Nel distacco “essudativo”, invece, l’origine della patologia è imputabile a un accumulo di fluido vitreale al di sotto della retina, a seguito di eventi traumatici al viso e, in special modo, al bulbo oculare (pericolosi sono sports che implicano bruschi sobbalzi, come deltaplano o mountain-bike) ovvero quale conseguenza di tumori (es. melanoma della coroide) o di malattie infiammatorie localizzate, come l’uveite.
Il distacco del vitreo
La serie degli eventi che conducono al distacco di retina inizia con il distacco del vitreo: per questo motivo è necessario spiegare brevemente di che cosa si tratta.
Il vitreo, che non va confuso con il cristallino, è la gelatina che riempie l’interno dell’occhio, a diretto contatto con la retina: nel disegno qui sotto è colorato in azzurro. Sono rappresentate tre fasi del distacco del vitreo, da sinistra a destra.
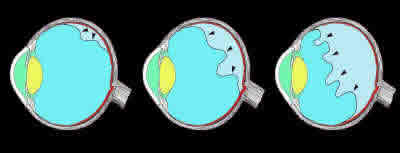
Per vari motivi (caldo, sudorazione, traumi tra le cause più comuni) il vitreo perde la sua componente acquosa e si contrae, come una spugna strizzata, distaccandosi progressivamente dalla retina. Il paziente vede spesso lampi luminosi e nota corpi mobili nel campo visivo.
La rottura della retina
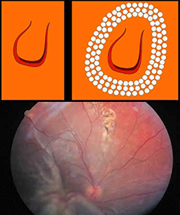
Il distacco del vitreo può determinare una o più rotture della retina, per debolezza di quest’ultima (presenza di “aree degenerative”), per adesioni anomale o per entrambi i motivi. Nel disegno, a sinistra, è mostrata una rottura di retina dalla classica forma “a ferro di cavallo”.
I sintomi della rottura di retina non sono molto diversi da quelli del distacco del vitreo.
Per questo motivo è importante recarsi dall’oculista che, riscontrando una rottura retinica, può cercare di limitare i danni praticando uno sbarramento attorno ad essa con l’argon laser, come mostrato dal disegno a destra.
Noi dello studio Rapisarda Oculisti ci occupiamo di effettuare tutti gli esami per prevenire o per curare le rotture retiniche. Contattaci per una visita.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita
La cornea è un tessuto avascolare, una sottile membrana trasparente situata nella parte più esterna del globo oculare, davanti alla pupilla. Questa membrana è deputata alla rifrazione e alla trasmissione della luce. Quando la cornea viene colpita da malattie congenite, traumi o infezioni, può perdere la sua trasparenza con conseguente riduzione della funzione visiva anche fino alla cecità completa. In questi casi è spesso possibile intervenire microchirurgicamente per sostituire una porzione di cornea malata con una sana prelevata da un donatore.
Ci sono molte condizioni che possono provocare una grave compromissione della curvatura o della trasparenza della cornea. Spesso chi ne è affetto è giovane e nel pieno della propria attività scolastica o lavorativa. Purtroppo spesso non esistono dei trattamenti medici in grado di ripristinare delle buone condizioni corneali, e di permettere una soddisfacente qualità visiva, e l’unica soluzione possibile è l’esecuzione di un trapianto corneale. La parte centrale della cornea opaca viene sostituita con un lembo trasparente proveniente da un donatore. L’assenza di vasi sanguigni sul tessuto da trapiantare riduce molto i problemi di compatibilità, di rigetto, ed il rischio di trasmissione di infezioni da parte del donatore.
Le cornee generalmente vengono raccolte, selezionate, certificate, e messe a disposizione dei chirurghi, da parte delle “banche degli occhi”. Questo consente di disporre di tessuti di qualità garantita, di poter fronteggiare le emergenze, e di rendere “programmabili” gli interventi.
L’aspetto postoperatorio di un trapianto di cornea con la sutura in sede.
Il trapianto di cornea, definito tecnicamente cheratoplastica penetrante (PK), è una procedura di innesto sulla superficie dell’occhio di tessuto corneale sano in sostituzione di quello danneggiato. A seconda della gravità del danneggiamento della cornea, il trapianto può essere “a tutto spessore” (cheratoplastica perforante), “lamellare” (si trapianta solo la lamella più superficiale) o “endoteliale”(si sostituisce solo l’endotelio corneale ovvero lo strato corneale più interno che non si rigenera). L’intera procedura è fatta sotto un microscopio: attraverso uno strumento con taglierina, si rimuove il centro della cornea malata; un tessuto della stessa misura viene tagliato dalla cornea del donatore e cucito al posto di quello danneggiato con suture di nylon. Dopo la procedura una benda e una protezione vengono applicate a protezione dell’occhio.
Nella maggior parte dei casi in cui viene eseguito il trapianto di cornea (cheratocono, cheratopatia bollosa, distrofie ereditarie), il rischio di rigetto è molto basso.
Anche nei casi in cui si verifica, la terapia farmacologica generalmente risulta efficace.
Il rischio di rigetto raggiunge il livello massimo dopo circa 1 mese, e si riduce progressivamente entro il primo anno. Nei casi in cui il rigetto abbia provocato un’opacizzazione della cornea trapiantata, è possibile ripetere l’intervento.
La sutura può essere lasciata in sede anche per diversi anni se non genera problemi. La rimozione della sutura viene eseguita ambulatorialmente, non è dolorosa, e richiede la semplice somministrazione di un collirio anestetico.
Noi dello studio Rapisarda Oculisti ci occupiamo di effettuare tutti gli esami per la patologia corneale e della sostituzione della cornea stessa. Contattaci per una visita.
![]() Scrivici su WhatsApp per una visita
Scrivici su WhatsApp per una visita